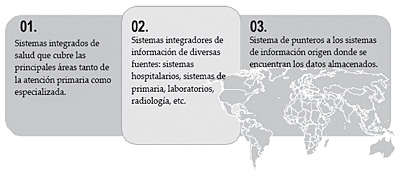
Como veremos posteriormente, la construcción de una historia de salud de ámbito regional o nacional puede ser lograda siguiendo distintas aproximaciones:
- La implantación de un único sistema integrado de salud que cubra la mayor parte de las actividades sanitarias. Son ejemplos de esta aproximación los sistemas Diraya del Servicio Andaluz de Salud (SAS) y el sistema VistA de la Asociación de Veteranos de los Estados Unidos.
- La implantación de un sistema integrador de información de las diferentes fuentes de datos del sistema sanitario ya sean aplicaciones de atención primaria, especializada, laboratorios o radiología. Así es, al implantar este modelo de historia se procede a la recopilación periódica de los datos, las diversas fuentes, su homogeneización y su presentación de forma unificada y coherente Ejemplo de esta alternativa es el sistema sundhed.dk de Dinamarca o The Spine del sistema sanitario inglés.
- La implantación de un registro centralizado de punteros al lugar en que los datos se encuentran realmente. En esta aproximación el registro centralizado simplemente canaliza las peticiones de información hacia los sistemas informáticos origen, ya sean consultas de atención primaria o sistemas de información hospitalaria. La mayor diferencia de esta alternativa reside en el hecho de que no se almacena ninguna información clínica de forma centralizada, al contrario de lo que sucede con las alternativas anteriores en las que, de una forma u otra, cierta información clínica es registrada en una base de datos centralizada. Ejemplo de este modelo es el National Switch Point desarrollado en Holanda.
Figura 2. Alternativas de la historia de salud regional o nacional
2.1. SISTEMA DE INFORMACIÓN INTEGRADO DE SALUD
Podríamos definir un sistema de información integrado de salud como un sistema informático que abarca tanto la atención primaria como la atención especializada. Se trata, pues, de un único sistema informático en contraposición con los escenarios más habituales que se caracterizan por una multiplicidad de aplicaciones, ya sean desarrollos propios o integraciones de soluciones de terceros. Ejemplos de esta aproximación son el sistema Diraya, desarrollado por el Servicio Andaluz de Salud y VistA, el sistema de información del Department of Veteran’s Affairs de los Estados Unidos. Ambos se caracterizan por su visión integral de la atención sanitaria proporcionando respuesta a la mayor parte de las necesidades de los profesionales desde una perspectiva unificada. A continuación, pasaremos a revisar las principales características de ambos sistemas.
2.1.1. Diraya
2.1.1.1. Los orígenes de Diraya
El Servicio Andaluz de Salud presta servicios sanitarios a una población cercana a los 8.000.000 de habitantes en unos 1.800 centros de salud en los que trabajan 19.000 profesionales y 37 hospitales que emplean a más de 64.000 profesionales. Las prestaciones son fundamentalmente públicas (100%, en el caso de la atención primaria y 92%, si nos referimos a la atención especializada); ésta es una característica que debe ser resaltada por cuanto podríamos decir que en un servicio de salud como el citado se unifican la financiación y la provisión de servicios en un único órgano, algo que indudablemente favorece la implantación de un sistema de información integrado.
A modo de introducción podríamos decir que los sistemas de información se comenzaron a introducir de forma generalizada en la sanidad pública andaluza en 1994, como consecuencia de un convenio entre el Ministerio de Trabajo y la Consejería de Salud de la Junta de Andalucía. Ambas instituciones acordaron compartir elementos de información a través del uso de las nuevas tecnologías, para agilizar la gestión de los procesos relacionados con la incapacidad temporal por enfermedad. Dado que los responsables de conceder las bajas por enfermedad eran y siguen siendo los médicos de familia, el proyecto TASS (Tarjeta de Asistencia de la Seguridad Social) conllevó el desarrollo de una aplicación específica y la instalación de ordenadores en las consultas de atención primaria, por primera vez.
Dado que el éxito de TASS dependía de su aceptación por el colectivo profesional, en su diseño se recogieron las necesidades de los profesionales sanitarios en el momento de la consulta incorporando módulos de configuración adaptable a las necesidades administrativas de cada centro, y módulos de trabajo clínico. En el desarrollo de TASS se primó el desarrollo de las utilidades para facilitar las tareas administrativas de los médicos y recoger algunos datos clínicos importantes de los pacientes. Así, por ejemplo, se incorporaron funcionalidades que permiten realizar prescripciones electrónicas, recoger el histórico de visitas del paciente y los diagnósticos efectuados. Ello hizo que TASS se convirtiera en un tiempo muy reducido en una aplicación «imprescindible» en las consultas, según los propios profesionales.
Sin embargo, la arquitectura de TASS, aunque facilitó su adaptación a las características contextuales de cada centro de atención primaria, también ocasionó una heterogeneidad en la estructuración de la información, lo que hacía imposible la realización de una adecuada gestión clínica: medidas de producto asistencial, comparación con estándares, etc.
Los objetivos marcados por el Plan Estratégico del Servicio Andaluz de Salud de 1998 (orientar los servicios hacia la mejora de la salud, situar al ciudadano en el centro del sistema, conseguir mayor eficiencia y efectividad a partir de la interrelación entre usuarios y profesionales y asegurar la equidad y la solidaridad mediante el ejercicio de las funciones normativas, políticas y reguladoras) sirvieron de marco para plantear el uso de los sistemas de información como herramienta para gestionar el propio sistema sanitario hacia la consecución de dichas metas. Así, se decidió la concepción de un nuevo sistema basado en la relación que se establece entre el médico y el paciente en el acto de provisión del servicio, el sistema Diraya.
Diraya es un término árabe que significa conocimiento, precisamente una de las características que define este sistema de información. Se trata de un sistema integrado que soporta los procesos asistenciales tanto de atención primaria como de atención especializada. Es, pues, un sistema de información que hace hincapié en la continuidad asistencial ya que uno de sus principales componentes es la historia de salud del ciudadano compartida por ambos niveles de cuidados.
El sistema Diraya ha sido desplegado en centros de salud y en hospitales e integra también a las oficinas de farmacia en el proceso de prescripción-dispensación de fármacos. Se trata de un sistema de información centrado en el ciudadano que ha sido desarrollado desde una perspectiva unificadora.
Una de las características importantes de un sistema de información integrado es su capacidad para la explotación de los datos que alberga; este análisis de información será más completo si la información está estructurada y codificada. Así, en Diraya, los siguientes sistemas de codificación estándar han sido empleados:
- CIE-9 en relación con la codificación de diagnósticos.
- IUPAC en relación con las pruebas de laboratorio.
- CIAP en relación con el trabajo social.
- NANDA en lo que se refiere a enfermería.
- DICOM en cuanto a la información radiológica.
Por otra parte, internamente, el sistema emplea sistemas propios de codificación mediante catálogos comunes para los siguientes aspectos:
- Pruebas radiológicas.
- Pruebas funcionales.
- Pruebas analíticas.
- Tesauros diagnósticos.
- Nomenclátor para la codificación de principios activos, empleados en la prescripción y dispensación de fármacos.
Siendo la historia de salud el elemento central de este sistema, alrededor de él se articulan una serie de módulos que facilitan la gestión de la actividad asistencial: gestión de usuarios del sistema de información (operadores en terminología Diraya), gestión de usuarios del sistema sanitario (ciudadanos) y estructura de recursos del sistema sanitario. Estos módulos son referidos como los pilares de Diraya. La siguiente figura muestra esquemáticamente los diferentes módulos del sistema de información Diraya 12.
Figura 3. Esquema modular de Diraya
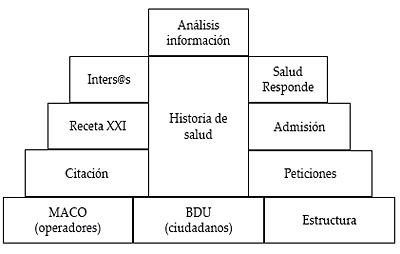
Como vemos, en la base de la pirámide se encuentran los elementos básicos de gestión: operadores (usuarios del sistema Diraya), ciudadanos y la propia estructura jerárquica y funcional del sistema sanitario. Sobre estos pilares se han construido otros elementos facilitadores son la citación y la gestión de peticiones en el sistema. A su vez y haciendo uso de los módulos ya citados, Diraya ofrece servicios de citación, admisión y relación con el ciudadano, ya sea telefónica o a través de Internet. En el corazón de la pirámide se encuentra la historia de salud, el módulo donde se registra la información clínica del ciudadano. Finalmente, se encuentra el módulo de análisis de información que facilita información para la gestión y la toma de decisiones del propio sistema de salud. A continuación, pasamos a describir con mayor detalle dichos módulos.
2.1.1.2. Gestión de usuarios (ciudadanos/pacientes)
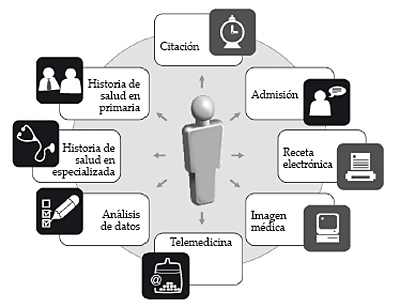
La gestión de ciudadanos/pacientes en el sistema Diraya se efectúa en el módulo denominado BDU (base de datos de usuarios del sistema sanitario). En este módulo los ciudadanos están identificados de forma unívoca, identificación que permite relacionar y vincular toda la información del paciente en el sistema informático, tal como los episodios de la historia de salud o la citación. Esta identificación se denomina NUHSA, Número Único de Historia de Salud de Andalucía. Tanto los beneficiarios residentes como aquellas personas que, por algún motivo, mantengan algún contacto con el sistema sanitario, son registrados en este módulo, de forma que ulteriores contactos puedan ser igualmente relacionados; en esta situación se encontrarían las personas desplazadas de su región de origen, turistas o inmigrantes.
Figura 4. Gestión de usuarios
2.1.1.3. Gestión de operadores
El módulo de gestión de operadores permite efectuar la gestión de los profesionales gracias a su identificación unívoca. Esta identificación es empleada para facilitar la trazabilidad de las acciones efectuadas en el sistema ya que las interacciones entre el sistema de información y los operadores son registrados asociándolas a su identificación única. Como parte de la gestión de operadores, este módulo permite asociar permisos de acceso al sistema, siempre de acuerdo a las necesidades del perfil del operador y de acuerdo a la política de seguridad definida por la organización. Esta asociación, además, tiene en cuenta los elementos de la estructura sanitaria desde donde se conecta el usuario, es decir, centros de salud y hospitales. Finalmente, este módulo está integrado con el correspondiente sistema de gestión de recursos humanos, donde los profesionales han sido previamente registrados en virtud de su relación contractual con el Servicio Andaluz de Salud.
2.1.1.4. Estructura organizativa
El módulo de estructura organizativa gestiona aquellas unidades de la organización donde se presta la asistencia sanitaria. En él se registran los elementos de la estructura de los ámbitos de atención primaria y especializada así como las relaciones entre ellos. En base a estas relaciones, a las asociaciones de ciudadanos, a médicos de primaria y a las relaciones de éstos con sus centros, el sistema ubica a cada ciudadano en los elementos de la estructura sanitaria a los que debe acudir para recibir los servicios sanitarios; de todas formas, cabe señalar que el ciudadano siempre puede ejercer su derecho a elegir un profesional/centro distinto al de referencia.
En este módulo se incorpora el desglose de la estructura organizativa del Servicio Andaluz de Salud facilitando la planificación del servicio mediante la gestión de agendas del módulo de citación, tanto desde el punto de vista funcional como físico, y el detalle de los servicios ofertados en base a catálogos de uso común, permitiendo disponer de información completa sobre qué servicios se ofertan y dónde se pueden obtener. Así pues, en este módulo se incluyen conceptos tales como servicios, prestaciones y catálogos, departamentos y unidades funcionales, así como las ubicaciones físicas de la atención primaria y la atención especializada. Este módulo permite identificar cada departamento de un hospital, cada centro de atención primaria, cada sala de urgencias, etc.
2.1.1.5. Historia de salud
La historia de salud proporciona una imagen completa y clara de la salud del ciudadano apoyando los procesos asistenciales tanto en el momento presente como en el futuro. De manera resumida, la historia de salud de Diraya contiene las siguientes secciones:
- La historia resumida de salud, que contiene una síntesis de los episodios y características principales del estado de salud del ciudadano. Este resumen debe estar siempre disponible.
- Los episodios y procesos tratados en atención primaria, incluida la información relativa a pruebas complementarias, imagen médica, pruebas de laboratorio, etc.
- Episodios o procesos tratados en atención especializada, en sus distintas vertientes: urgencias, hospitalización, consultas externas, cirugía con sus correspondientes imágenes, exámenes o pruebas complementarias.
- Los programas de salud, aquellos correspondientes a actuaciones programadas de salud pública, y también los procesos asistenciales definidos para cada patología.
Figura 5. Historia de salud de atención especializada
Como vemos, la historia de salud es el corazón de Diraya, permitiendo a los profesionales de la salud manejar de forma estructurada los datos clínicos del paciente. La información recogida en esta historia está organizada de forma jerárquica con configuraciones diferentes según el tipo de profesional que la usa y permite la personalización conforme al profesional y el paciente. De hecho, la información de salud está organizada de forma que se puedan consultar los datos de acuerdo a las siguientes perspectivas:
- Cronológica. Encuentros con el sistema sanitario.
- Nosológica. Procesos asistenciales y episodios de salud.
- Categórica. Consulta de medicación, pruebas, etc.
Dicha historia de salud está compuesta por una serie predeterminada de bloques de información. El primero de ellos consiste en los datos de salud básicos: problemas de salud, antecedentes médicos personales y las alergias. El segundo está compuesto por los datos que se relacionan con las medidas diagnósticas y terapéuticas: interconsultas, pruebas analíticas, pruebas diagnósticas, terapias farmacológicas y cuestionarios de examen. Estos dos bloques son compartidos por los módulos de atención clínica (primaria, consultas externas, hospitalización, salas de urgencias, etc.).
2.1.1.6. Citación
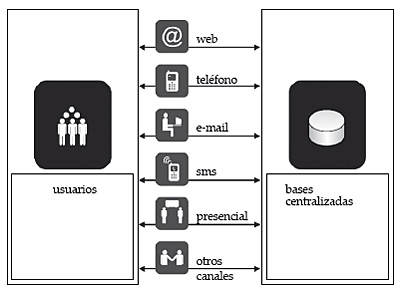
Este módulo gestiona las agendas de la atención primaria, las consultas externas y las pruebas diagnósticas y su relevancia radica en el hecho de que la citación es la puerta de entrada de los ciudadanos a estos servicios. Diraya dispone de un sistema de citación centralizado multicanal: presencial, telefónico, Internet e incluso a través de mensajes SMS desde teléfonos móviles. Este módulo facilita la supervisión del flujo de pacientes y la coordinación de las acciones requeridas en el diagnóstico y el tratamiento de cada proceso.
La inclusión de todas las agendas en este módulo de citación permite que una cita, para una visita o una prueba diagnóstica, pueda obtenerse desde cualquier punto autorizado, incluso desde el domicilio del paciente, una vez que la autorización necesaria se ha establecido. Esto incluye la citación en mostradores, la que efectúa un profesional en presencia del paciente derivándolo a otro profesional o servicio y la citación telefónica mediante un centro de atención al ciudadano. La gestión de las peticiones de citas es efectuada mediante el denominado «gestor de peticiones» que, además de gestionar las peticiones de cita vinculándolas al episodio correspondiente, permite que los resultados de las pruebas diagnósticas puedan ser incluidos de forma telemática en la historia de salud del paciente.
Figura 6. Alternativas de citación
2.1.1.7. Prescripción electrónica y Receta XXI
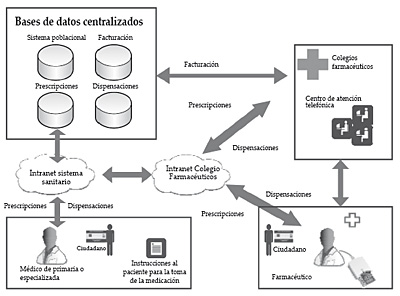
El objeto de este módulo, en su conjunto y desde cualquier ámbito asistencial, es la prescripción de medicación por parte del profesional al paciente, manteniendo siempre una base de datos centralizada y permitiendo, para esta prescripción emitida, la impresión de recetas tradicionales en la propia consulta o la conexión con Receta XXI. Receta XXI es un módulo que facilita el acceso de las oficinas de farmacia a las prescripciones, permitiéndoles registrar posteriormente la medicación entregada al paciente. Una de las características de este sistema es la incorporación de un canal de comunicación entre el farmacéutico y el médico, útil en caso de interacciones entre fármacos, por ejemplo, permitiendo también efectuar anulaciones cautelares.
Figura 7. Modelo de receta electrónica
2.1.1.8. Inters@s y Salud Responde
Inters@s es la oficina virtual de atención al ciudadano; tiene por objeto facilitar las gestiones relacionadas con el sistema sanitario a través de Internet, permitiendo el cambio de médico de familia, consultar y actualizar datos personales, solicitar una segunda opinión médica y concertar citas previas. Por su parte, el servicio de atención telefónica centralizada Salud Responde ofrece estos mismos servicios a los ciudadanos que así lo requieran, mejorando la disponibilidad de la atención presencial.
2.1.1.9. Módulo de pruebas analíticas
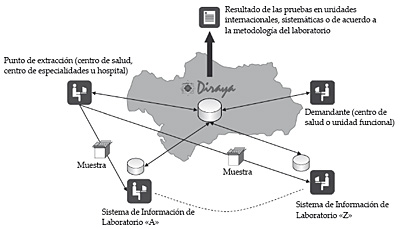
Este módulo soporta de forma centralizada el proceso completo de gestión de pruebas analíticas desde la petición de pruebas, a la toma de muestras y la recepción de resultados en la unidad demandante. A modo de resumen, los siguientes agentes participan de este proceso: centros de salud o unidades funcionales, puntos de recogida de muestras o extracción y laboratorios. Su cobertura incluye tanto la atención programada como la atención urgente.
Este módulo está integrado con los distintos sistemas de información de los laboratorios, pudiendo presentar los resultados de las pruebas en las unidades de medida empleadas en dichos laboratorios o en medidas internacionales o sistemáticas.
Figura 8. Modelo de gestión de pruebas analíticas
2.1.1.10. Diagnóstico por imagen
En el modelo funcional elegido para abordar el área de diagnóstico por la imagen pueden rastrearse con facilidad los cuatro principios básicos de Diraya: historia única, accesibilidad, información estructurada y diseño por profesionales. Así, en la historia de salud, el médico puede consultar todas las pruebas diagnósticas del paciente agrupadas (consideradas datos comunes de la historia de salud) en una carpeta que es visible desde todas las estaciones clínicas de ambos niveles asistenciales (primaria y especializada). Por otro lado, el radiólogo también tiene acceso a la historia del paciente cuando está informando sus exploraciones.
Desde el punto de vista de la estructuración de la información, por un lado, la identificación de las exploraciones se hace mediante un catálogo corporativo. Este catálogo fue elaborado por un grupo de radiólogos del sistema sanitario andaluz, una vez constatado que los catálogos disponibles tenían un grado de desagregación suficiente para la evaluación de la actividad de los servicios de radiodiagnóstico, pero insuficiente para la identificación inequívoca que requiere la petición electrónica. Por otra parte, cabe resaltar la vinculación de todas las exploraciones a un contexto clínico determinado (el episodio desde el cual ha sido solicitada). El profesional puede acceder a todas las imágenes e informes disponibles del paciente, pero también puede acceder a un episodio y ver las pruebas correspondientes al mismo.
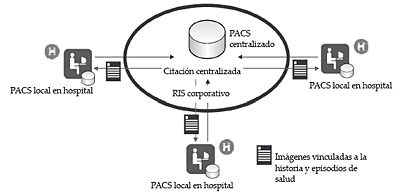
La gestión de la imagen diagnóstica recae en dos elementos fundamentales: RIS (Radiology Information System) y PACS (Picture Archiving and Communications Systems). El RIS corporativo gestiona los servicios de radiodiagnóstico. El PACS asume el archivo digital de las imágenes médicas y la transmisión de éstas a las estaciones de visualización. El sistema de almacenamiento se basa en un PACS central, repositorio de todas las imágenes del sistema sanitario, y PACS locales en los hospitales, en los que se almacenan las imágenes obtenidas en el área.
Figura 9. Modelo de diagnóstico por imagen
2.1.1.11. Módulo de tratamiento de la información
Diraya consta de dos sistemas de análisis de información. Uno de ellos utiliza la información generada por otros módulos de una manera constante e integrada. Así, en las diferentes dimensiones consideradas, es posible observar datos de todos los niveles de agregación. El segundo sistema está orientado a la realización de consultas para la explotación y el análisis científico de los datos.
2.1.2. VistA
2.1.2.1. Los orígenes de VistA
La Veterans Health Administration, VHA, es una organización dependiente del Department of Veterans Affairs de los Estados Unidos, el mayor sistema sanitario de Norteamérica 13, una organización que proporciona servicios sanitarios a más de 5.500.000 de veteranos. Durante los años ochenta y principios de los noventa, este sistema sanitario era considerado burocratizado y mediocre en cuanto a los servicios sanitarios que prestaba. En el año 1995 la VHA inició un proceso de refundación basada en los principios siguientes: orientación al paciente (el paciente situado en el centro del sistema), mejora de la calidad y provisión de servicios sanitarios de alto valor. Esta refundación requirió efectuar cambios organizativos, racionalización de la asignación de recursos, gestión y evaluación de la calidad y el valor de los servicios y una estructura de información que soportase las necesidades de los pacientes, clínicos y gestores. Efectivamente, gracias a la adopción de la práctica basada en la evidencia, actuaciones proactivas a favor de la seguridad del paciente y el uso de las tecnologías de la información (el sistema integrado de salud VistA junto con sistemas de codificación por código de barras), la VHA ha pasado a ocupar una situación de liderazgo 14, 15.
2.1.2.2. Descripción de VistA
VistA proporciona funcionalidades de hospitalización, servicios ambulatorios y cuidados sociosanitarios; incluye una historia de salud del ciudadano. Este modulo facilita una interfaz única a los profesionales para consultar y actualizar la historia de salud de los pacientes y para efectuar peticiones de fármacos, exámenes complementarios, pruebas de radiología, dietética y pruebas de laboratorio. Ha sido creado para ser implantado en una amplia variedad de centros sanitarios, tanto de atención especializada como ambulatoria, desde cuidados a domicilio a quirófanos y unidades de vigilancia intensiva. La siguiente imagen describe gráficamente la concepción de este sistema de información 16.
Figura 10. Componentes de vista
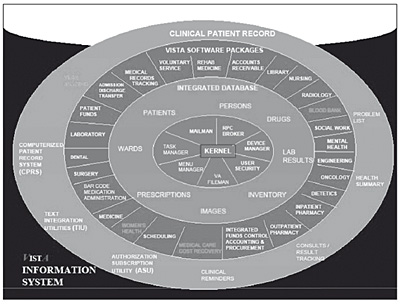
El corazón de VistA es la historia de salud informatizada a través del denominado Computerised Patient Record System, CPRS. El primer acceso a esta historia se produce a través de una hoja resumen de información centrada en el paciente: problemas de salud vigentes, alergias, tratamientos en curso, resultados recientes de pruebas de laboratorio, constantes vitales e historia de hospitalización y consultas externas. Esta información es visualizada inmediatamente después de que el paciente es seleccionado con objeto de mostrar una visión general de su estado de salud.
Figura 11. CPRS de VistA
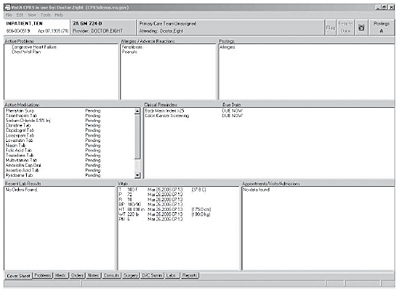
Esta historia de salud facilita igualmente la prescripción de fármacos, la asignación del paciente a procesos asistenciales, la petición de rayos X, pruebas de imagen, órdenes de enfermería, cocina o pruebas de laboratorio. Todos estos datos, además, son posteriormente integrados en la historia de salud del paciente.
Como parte de la política de prevención, el sistema genera alertas tales como las posibles interacciones entre fármacos en el momento de la prescripción, resultados inusuales en exámenes o pruebas complementarias. Igualmente, incluye alertas sobre aspectos particulares de cada paciente tales como reacciones adversas, alergias, avisos especiales o crisis. Estos aspectos ayudan a mejorar las actuaciones preventivas.
2.1.2.3. Integración del paciente en el proceso asistencial
Una de las características recientemente incorporadas a VistA es la integración del paciente en el proceso asistencial 17, permitiéndole mantener sus datos personales, consultar su historia de salud y gráficos de constantes vitales, registrar los antecedentes familiares y personales y hacer un seguimiento de la tensión sanguínea, el colesterol, la dieta o el plan de ejercicio físico; igualmente, permite solicitar recetas, consultar el histórico de medicación o consultar información de salud e información administrativa. Este acceso se denomina My HealtheVet.
2.1.2.4. Telemedicina
La VHA ha introducido la telemedicina como parte del proceso asistencial y como un mecanismo para mejorar la coordinación asistencial 18. No se trata, pues, de proyectos pilotos como sucede en buena parte de los sistemas sanitarios, sino de un programa nacional. Este programa ha sido implementado a través de modalidades:
- Telemedicina domiciliaria (care coordination home telehealth). Esta modalidad está dirigida a pacientes diabéticos y crónicos de corazón y obstrucción pulmonar, estrés postraumático y lesiones de médula espinal. Para ello, en esta modalidad se emplean tres dispositivos diferentes: sistemas de mensajería para la comunicación con el paciente, dispositivos de captación de constantes vitales, videoteléfonos para establecer videoconferencias con los pacientes.
- Telemedicina general (care coordination general telehealth). Se trata de sistemas de videoconferencia que integran sistemas periféricos. Está orientado a los casos de salud mental (la experiencia ha demostrado que los resultados obtenidos por esta modalidad son comparables a las consultas presenciales), rehabilitación, endocrinología y cirugía. Esta modalidad permite evitar visitas a especialistas dirigiéndose el paciente, en su lugar, a un centro más cercano o incluso desde su propio hogar.
- Imagen médica (care coordination involving store and forward telehealth).
Esta modalidad consiste en la adquisición, almacenamiento y distribución de imágenes digitales. Esta distribución está soportada por el módulo de imagen médica, VistA Imaging. Su principal campo de aplicación es el tratamiento de pacientes diabéticos con retinopatía, tele-dermatología, tele-patología.
2.2. INTEGRACIÓN DE FUENTES
La integración de fuentes es una modalidad de creación de historia de salud que consiste en la agregación de los datos de salud del ciudadano procedentes de diferentes sistemas de información, típicamente de distintos centros sanitarios (centros de salud, consultas independientes y hospitales). Dicha información es registrada en una base de datos centralizada que es puesta a disposición de los profesionales sanitarios en función de sus necesidades y siempre en un modo de consulta. Esta alternativa es la seleccionada en diversos sistemas sanitarios como es el caso de Dinamarca o Inglaterra, tal y como veremos a continuación.
2.2.1. Dinamarca
La población de este país de 5.300.000 habitantes es atendida por un total de 3.400 médicos de familia cuyos ingresos están en relación directa con el número de consultas que atienden. En cuanto a la atención especializada, Dinamarca cuenta con 65 hospitales que son gestionados por 14 condados y el propio municipio de Copenhague 19. La alternativa elegida por el estado danés se basa en la creación de una red de mensajería 20 denominada MedCom, Danish Healthcare Data Network, basándose en el estándar EDI (Electronic Data Interchange) y XML (Extensible Markup Language) para los intercambios de datos más comunes:
- Derivaciones desde el médico de familia a los hospitales.
- Prescripciones del médico de familia.
- Solicitudes del médico de familia de pruebas diagnósticas.
- Resultados de pruebas.
- Informes de alta destinados a los médicos de familia.
- Informes de alta destinados a los servicios comunitarios y domiciliarios.
- Reembolsos.
2.2.1.1. Los orígenes de MedCom
El origen de MedCom se remonta a los años noventa en los cuales el condado de Funen creó una red de ámbito regional para el intercambio de datos de salud; este proyecto se basó en experiencias nacidas en los años ochenta respecto al intercambio de datos en formato electrónico. El objetivo inicialmente marcado por MedCom I consistió en la creación de estándares nacionales para los flujos de comunicación más comunes entre consultas de atención primara, hospitales y farmacias. Para lograr la comunicación de todos estos documentos electrónicos, se trabajó con los proveedores de aplicaciones de consultas de atención primaria y otros proveedores de sistemas informáticos. Este acuerdo de estándares y la adaptación de las aplicaciones origen y destino facilitó la incorporación de los datos en los respectivos sistemas informáticos.
Una vez definidos los principios básicos de la comunicación electrónica se pasó a la generalización de los estándares de los principales flujos de información entre autoridades sanitarias locales y hospitales, consultas de atención primaria, hospitales y farmacias. Éstos son los denominados proyectos MedCom II y III. La etapa siguiente MedCom IV consistió en la introducción de las comunicaciones a través de Internet y la extensión de los estándares ya definidos al entorno hospitalario 21.
El siguiente paso en este proceso consistió en la creación de un mecanismo de difusión de información y mejora de la comunicación entre los ciudadanos y el sistema sanitario, la potenciación de la comunicación electrónica y el conocimiento entre profesionales de la salud: el portal de salud sundhed.dk.
2.1.1.2. Descripción de sundhed.dk
El portal de salud sundhed.dk facilita la comunicación de los diversos agentes implicados en la provisión de servicios de salud con los ciudadanos. Esta comunicación se produce de forma segura mediante firma electrónica, ofreciendo los siguientes servicios 22:
- Paciente:
- Directorio de nombres y direcciones.
- Servicios electrónicos: citación con el médico de familia, renovación de prescripciones, consultas virtuales con el médico de familia.
- Calendario de citas.
- Comparativa de precios, calidad y accesibilidad.
- Compra de fármacos a farmacias.
- Información sobre prevención y tratamiento de enfermedades.
- Listas de espera de hospitales.
- Legislación y normativa relacionada con la salud.
- Acceso a la información de salud del propio paciente.
- Perfil médico del paciente.
- Historia de salud del paciente.
- Registro de embarazos.
- Registro de donantes.
- Profesionales de la salud:
- Calendario de citas con los pacientes.
- Acceso web a datos de laboratorio.
- Búsqueda de diagnósticos de los pacientes.
- Historias de salud de los pacientes (registro de tratamientos, historias de salud).
- Listas de espera de los hospitales.
- Comunicación segura mediante correo electrónico.
- Bases de datos médicas (Cochrane, etc.).
- Información regional.
- Información de contacto del sistema sanitario.
- Prevención de la salud.
- Legislación y normativa.
- Laboratorios.
- Imagen médica.
- Informes regionales de salud.
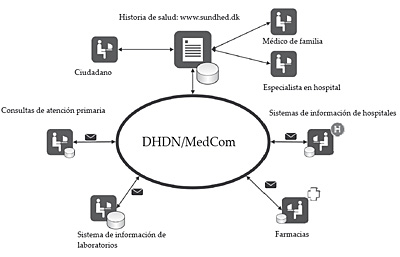
La figura que se muestra a continuación indica esquemáticamente cómo se distribuye la información a través de la red de comunicaciones DHDN y se consolida en el portal de salud sundhed.dk:
Figura 12. Modelo de historia de salud de Dinamarca
2.2.2. Gran Bretaña, The National Program for IT
Las primeras iniciativas de informatización global de las historias de salud de los ciudadanos en el Reino Unido datan de 1998. En aquel año, el Departamento de Salud del NHS, Nacional Health Service, en su estrategia de tecnologías de la información priorizaba la creación de registros clínicos electrónicos para todos los ciudadanos del Reino Unido.
Más adelante, en el año 2001, el documento Building the Information Core-Implementing the NHS Plan definió las bases para el desarrollo de una estrategia global de tecnologías de la información que hiciera posible la orientación de cuidados y servicios sanitarios en torno al paciente.
Más adelante, en el año 2002, el NHS realizó su apuesta más ambiciosa de informatización con el denominado The National Program for IT (NPfIT). El objetivo principal del NPfIT era desarrollar una moderna infraestructura tecnológica para todas las organizaciones del NHS con la mirada puesta en el límite del año 2010.
Las últimas acciones organizativas puestas en marcha por el Department of Health para el éxito del NPfIT ha sido la creación de una nueva organización en abril del 2005, denominada NHS Connecting for Health. Así, la NHS-CFH es actualmente la agencia responsable de la provisión y gestión de tecnologías de la información para el NHS con el mandato expreso de asumir las acciones acometidas hasta la fecha y avanzar en el desarrollo del NPfIT.
El NPfIT planifica estratégicamente la creación y puesta en marcha de los futuros sistemas de información de la sanidad del Reino Unido. Esta estrategia planifica la creación de los siguientes servicios electrónicos 23:
- Historia de salud electrónica. Incluye el desarrollo de una historia de salud resumida y una historia de salud detallada. Es el denominado (NHS Care Record Service).
- Servicio electrónico de solicitud y reserva de cita médica (Choose and book).
- Sistema para la transmisión electrónica de prescripciones (Electronic Transmission of prescriptions).
- Una nueva red corporativa de transmisión de datos para el NHS (N3).
- Sistema de archivo y comunicación de imágenes médicas (PACS).
- Sistemas de información para el trabajo administrativo y clínico de los médicos de familia (GP2GP y QMAS).
- Servicio de correo web con directorio corporativo (NHS Mail).
Presentamos brevemente cada uno de los proyectos informáticos entrando con mayor detenimiento en el proyecto de historia de salud:
2.2.2.1. Servicio de solicitud y reserva electrónica de cita médica (Choose and Book)
Se trata de un sistema para la solicitud y reserva electrónica de cita médica para la primera visita médica y a las consultas externas de los hospitales. El sistema automatiza además el proceso de derivación de pacientes desde los médicos de cabecera a la atención especializada.
2.2.2.2. Servicio de prescripción electrónica
Sistema con el que el médico prescribe de forma informatizada enviando los datos simultáneamente a la farmacia designada por el paciente y a la agencia de reembolso del coste del medicamento. En una primera fase, la prescripción en papel cohabita con el sistema electrónico, de manera que se continúa emitiendo la receta en formato papel con el añadido de un código de barras que identifica a la misma. En una segunda fase, los médicos de primaria firmarán electrónicamente las prescripciones por lo que el uso del papel será opcional y, además, los pacientes podrán nominar la farmacia de la que recogerán el medicamento y a la que le serán enviados los datos de la prescripción.
2.2.2.3. N3. Red corporativa de transmisión de datos del NHS
El objetivo del programa denominado N3 consiste en la actualización de la red de comunicaciones del NHS que proporcione la capacidad y seguridad que los nuevos sistemas requieren para la transmisión de datos. Con el programa N3 se ha creado un HUB central al que se conectan todas las organizaciones y centros del NHS.
2.2.2.4. PACS (Picture Archiving and Communications Systems)
Sistema para el archivado y visualización de imagen médica en formato digital. Permitirá hacer disponible la imagen médica en formato electrónico a cualquier médico del NHS.
2.2.2.5. Sistemas para el trabajo administrativo y clínico de los médicos de primaria
A) GP2GP Record Transfer
Consiste en un sistema de transferencia electrónica de historias de salud entre médicos de primaria. En la práctica cotidiana, cuando un paciente cambia de médico, su historia en papel es enviada desde el antiguo médico al nuevo. Este proceso puede durar alrededor de seis semanas. Con el nuevo sistema, lo que se intercambiará es un mensaje electrónico. Cuando el médico recibe este mensaje, simplemente deberá revisar la información que le llega, aceptar los datos recibidos para que sean cargados en su sistema y activar los tratamientos actuales y alergias del paciente.
B) Sistema para el análisis y gestión de la calidad asistencial
Con el fin de analizar y gestionar la calidad del servicio proporcionado por los médicos de primaria, se ha propuesto el desarrollo del sistema denominado QMAS. Con el QMAS se recogen datos desde las aplicaciones utilizadas por los médicos de cabecera y se unifican en una base de datos central (Datawarehouse). Esta información es convenientemente analizada para obtener una medida del desempeño de los médicos mediante el cálculo de 146 indicadores de calidad. Una tercera parte del pago a los médicos de primaria está basada en las puntuaciones obtenidas en estos indicadores.
C) Servicio de correo web corporativo NHSMail
El NHS decidió también el desarrollo de un servicio de correo electrónico corporativo para todos los empleados. El NHSMail es un servicio de correo en plataforma web que proporcionará además una dirección unificada de mail a todos los empleados del NHS, independientemente de la organización en la que trabajen. El NHSmail además codifica los datos, por lo que es un sistema que puede ser utilizado como herramienta para la transmisión de datos clínicos. Desafortunadamente, el uso de este mail no es obligatorio, por lo que a noviembre de 2006, de 213.500 registrados usuarios, sólo 120.000 eran usuarios frecuentes.
D) NHS Care Records Service
El NHS Care Record Service, es un proyecto que proporciona a los profesionales de la sanidad un acceso rápido y fiable a la información clínica de los ciudadanos, dónde y cuándo sea necesario, con la posibilidad añadida de acceso de los propios ciudadanos a sus datos de salud. Sus objetivos pueden ser descritos como sigue:
«La atención sanitaria centrada en el paciente requiere que la información médica del mismo esté disponible dónde y cuándo sea necesaria. El servicio de historia electrónica de salud del NHS hará que esto sea posible. La información sobre el paciente estará disponible allí donde sea necesaria, tal y como hacen los propios pacientes, no permaneciendo de manera aislada en los archivos de historias clínicas ubicadas en los centros donde el paciente ha recibido un determinado tratamiento o cuidado.»
Así, el NHS Care Record Service se plantea como objetivo la informatización de alrededor de 50.000.000 de historias de salud del ciudadano, y hacer que esta información pueda ser compartida y accesible por cualquier profesional médico del NHS.
En Gran Bretaña la información médica del paciente está distribuida en varios soportes tanto en papel como en registros electrónicos que no permiten compartir la información de una manera rápida y sencilla. Incluso en el caso de registros clínicos almacenados en ordenadores, los sistemas informáticos no se comunican entre sí y dada esta imposibilidad, no es posible aunar toda la información en un único registro clínico.
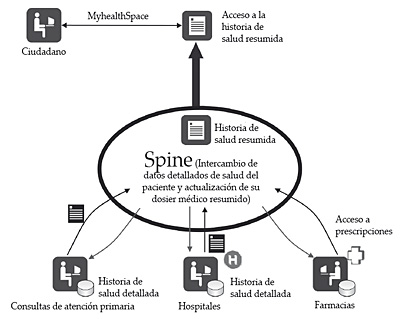
La visión que persigue el NHS Care Record Service consiste en integrar toda la información médica del paciente a dos niveles. Un primer nivel de información que agrupa de manera centralizada la información más relevante sobre el estado de salud y la terapéutica aplicada a un ciudadano, haciendo esta información disponible a escala nacional para cualquier médico del NHS. Estos datos se agrupan en la denominada historia de salud resumida, Sumarized Care Record-SCR.
Un segundo nivel con la información clínica del paciente, almacenada de manera local en los establecimientos donde es atendido. El conjunto de estos datos configurará la denominada historia de salud detallada, Detailed Medical Record-DMR.
E) Historia de salud resumida
La historia de salud resumida agrupa de forma centralizada la información más relevante sobre el estado de salud y cuidados aplicados a un ciudadano, haciendo esta información disponible a escala nacional para cualquier médico del NHS. La información que se almacena en esta historia será de dos tipos: demográfica y clínica.
La información de tipo demográfico que se registra es la siguiente:
- Nombre y apellidos y cualquier otro nombre que fuera utilizado en el pasado.
- Dirección de residencia habitual y dirección de residencia temporal y dirección postal.
- Datos de contacto (teléfono, fax, correo electrónico), cómo prefiere que se dirijan a él/ella, y día de contacto preferido.
- Idioma a utilizar y si necesitan un intérprete.
- Lugar y fecha de nacimiento, sexo, edad y número de NHS.
- Médico asignado y farmacia a la que desea que le sean enviadas las prescripciones de manera electrónica.
- Si un ciudadano ha solicitado que ciertos de sus datos demográficos no sean visibles.
- Registro de fallecidos.
Información de tipo clínico registrada:
- Tratamientos e histórico de reacciones adversas que ha tenido con la medicación que ha tomado.
- Alergias.
- Enfermedades crónicas como asma o problemas de corazón.
- Recordatorios para los profesionales médicos sobre planes de cuidados al paciente.
- Alguna otra información relevante para la salud del ciudadano y que el médico considere importante registrar.
La historia de salud resumida al comienzo incluirá cierta información básica obtenida de las aplicaciones que emplean los médicos de primaria. Información como alergias, tratamientos o reacciones adversas a cierta medicación.
A medida que el ciudadano vaya teniendo contactos con el sistema sanitario, se añadirán datos sobre los problemas de salud y cuidados que está recibiendo. Será necesario el consentimiento del paciente para que un médico pueda acceder a su historia, y además podrá poner ciertos límites al acceso a información sensible como, por ejemplo, aquella relativa a sus hábitos sexuales, salud mental o ciertas infecciones.
Para que los datos puedan ser cargados en la historia de salud resumida, será necesario que los médicos dispongan de un software que cumpla los requisitos y estándares definidos por el NHS y que los datos a incorporar cumplan unos determinados criterios de calidad. La calidad de los datos a incorporar deberá ser validada y aprobada antes de que un médico pueda incluirlos en la historia. Si estos dos criterios se cumplen, entonces se podrán incorporar datos a la historia resumida de un paciente.
Siempre que un dato relevante que deba figurar en la historia resumida, sea modificado en alguna aplicación local que utiliza el médico de primaria, se generará un evento para actualizar ese dato en la historia resumida.
Estos eventos de actualización de datos se generarán ante las siguientes circunstancias:
- Un diagnóstico nuevo importante o procedimiento es introducido en el sistema informático local que utiliza el médico de primaria.
- Un medicamento es prescrito o renovado.
- Se registra una alergia a medicamentos, reacciones adversas o interacciones.
- El paciente o el médico de primaria deciden añadir u ocultar cualquier diagnóstico o procedimiento.
- El paciente o médico de primaria deciden ocultar la medicación.
Como se observa, pues, los datos serán provenientes de diferentes organizaciones médicas integradas en el NHS, es por ello que la historia indicará los datos que han sido incorporados por cada organización.
f) Historia de salud detallada
La historia de salud detallada será construida a medida que avance la estrategia del NHS y contendrá la información sobre la atención que reciben los pacientes en hospitales y centros de salud relativa a problemas de salud, tratamientos, operaciones y diagnósticos así como planes de cuidados. De esta forma, en lugar de disponer de diferentes historias de salud en los distintos centros en que haya sido atendido, el paciente dispondrá de una única historia de salud detallada resultante de la vinculación de las distintas historias de salud del ciudadano en los diferentes centros. Así, mientras la historia resumida es un subconjunto de datos relativos al estado de salud del ciudadano, la historia detallada es una relación pormenorizada y cronológica de la atención clínica proporcionada al paciente.
El acceso a la historia detallada, se realizará a través de las propias aplicaciones que utilizan los médicos de los hospitales y los médicos de primaria. Estas aplicaciones, además, se encargarán de actualizar los datos de la historia resumida. Al disponer de diversas y diferentes aplicaciones los hospitales y la atención primaria, en un primer momento, el acceso a la historia detallada de un paciente sólo será posible para aquellos médicos que utilizan «instancias» de la misma aplicación y además poseen una legítima relación con el mismo.
Figura 13. Modelo de historia de salud de Inglaterra
g) Seguridad de acceso a las historias
En cuanto a las políticas de acceso por parte de los profesionales a los datos clínicos de un paciente, el Department of Health Information Governance define que sólo los profesionales con una «legítima relación» con el paciente pueden acceder a sus datos. Esta «legítima relación» queda precisada en función del «rol» del profesional dentro de su grupo de trabajo y del tipo de interacción del mismo con el paciente.
Se dispondrá de una base de datos con estas «legítimas relaciones» que deberá enviar mensajes en tiempo real al conjunto de aplicaciones para autorizar a los médicos a acceder a las historias de salud.
Así, para que un profesional pueda tener acceso a la información clínica de un paciente, deberán darse las siguientes condiciones:
- Debe estar involucrado de alguna manera en el cuidado y atención del paciente.
- Debe disponer de una «tarjeta inteligente» (circuito integrado y código de acceso) como elemento de identificación en el sistema.
- El profesional sólo tendrá acceso a la información que necesita para realizar adecuadamente su trabajo, es decir, existirán diferentes perfiles de acceso a los datos.
- Se guardarán las trazas de los accesos y la acción realizada de los datos que se visualizan.
h) Acceso del paciente a los datos de su historia de salud
Otro elemento constitutivo del NHS Care Record Service es el denominado Healthspace. Mediante este servicio el paciente podrá acceder a su historia de salud resumida a través de un portal denominado www.nhs.uk/healthspace. A través de este portal el paciente también podrá añadir ciertos datos a su historia resumida. En cuanto a la historia de salud detallada, la única forma en que el paciente puede acceder a ella es solicitarlo directamente en los centros donde es atendido.
i) Limitaciones de acceso a los datos por parte del paciente
La decisión de disponer de una historia de salud resumida es opcional por lo que el paciente puede solicitar que sus datos no formen parte de ella. En cuanto a este consentimiento, la propuesta del NHS consiste en un esquema denominado opt-out por el que los datos son incluidos en la historia resumida sin necesidad de un consentimiento explícito del paciente, salvo que éste manifieste explícitamente lo contrario. En cuanto a las historias de salud detalladas, permanecen en las aplicaciones locales y el paciente puede solicitar que los datos nos sean enlazados dentro del programa de NHS Care Record Service, permaneciendo de esta manera de forma local en los centros.
El ciudadano, además, puede limitar el acceso a los datos de su historia de salud de varias formas:
- Puede autorizar el acceso a los datos sólo para los profesionales que lo atienden y que, por tanto, registran la información en su historia, o bien permitir el acceso a cualquier profesional de la red del NHS.
- Puede bloquear el acceso a ciertas partes de su historia, de manera que sólo las personas que habitualmente lo atienden podrán acceder a esa información. Opcionalmente, el paciente puede permitir el acceso a este tipo de información para cualquier profesional en caso de urgencias médicas.
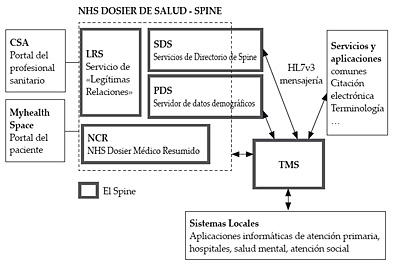
2.2.2.6. The SPINE
El soporte tecnológico al NHS Care Record Service lo constituye una red de bases de datos y plataforma de mensajería a nivel nacional denominado el SPINE. Mediante el SPINE 24, los médicos tendrán acceso a los datos clínicos de su paciente.
Estas aplicaciones y sus bases de datos proporcionan una serie de servicios necesarios a nivel nacional como la identificación de pacientes, el control de acceso, la transmisión de mensajes, o repositorios de datos clínicos.
El SPINE está formado por los siguientes componentes principales:
- TMS, Transaction and Messaging Spine, se encarga del enrutado de mensajes entre todos los demás componentes. Estos mensajes estarán basados en el estándar de mensajería HL7v3 XML.
- SDS, Spine Directory Services, proporciona servicios de directorio de los médicos de primaria (datos organizativos como nombre, ubicación o especialidad).
- PDS, Personal Demographics Services, es la principal fuente de datos demográficos del paciente. Proporciona la información de identificación y demográfica de un paciente.
- NCR, National Care Record, contiene la información clínica y de salud que se incorpora en la historia de salud resumida.
- LRS, Legitimate Relationship Service, controla el derecho de acceso a los datos clínicos del paciente.
El conjunto de información más importante sobre la salud del paciente, almacenada de forma centralizada en el SPINE, en combinación con información clínica más detallada almacenada a nivel local y enlazada a través del SPINE, conformará el Servicio de Historia de Salud del Paciente.
Las organizaciones del NHS que habitualmente trabajan dentro de una misma área local (por ejemplo, hospitales, clínicas y médicos de primaria), serán gradualmente enlazadas de forma electrónica a través del SPINE de manera que sea posible el intercambio de la información de las historias electrónicas entre profesionales. También cada paciente dispone de un número de identificación único. Este identificador será usado para enlazar toda la información de salud del ciudadano en una única historia.
El mecanismo de agrupar la información médica del paciente debe ser totalmente transparente, tanto si esta información se encuentra almacenada de forma centralizada en el SPINE o bien remotamente en un sistema local.
Si un sistema local no dispone de ciertos datos sobre el paciente, realizará una petición al SPINE que se encargará de enviar esta información al sistema local. Si toda o parte de la información a enviar se encuentra en otro sistema local, el SPINE obtendrá la información de ese sistema local y la devolverá al sistema que la ha solicitado. Este proceso es denominado drill-down.
Figura 14. The Spine
2.3. REGISTRO CENTRALIZADO DE PUNTEROS
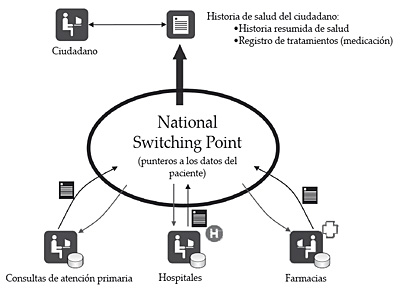
Un registro centralizado de punteros es una alternativa que permite conservar los datos de salud del ciudadano en sus ubicaciones originales de donde son recuperadas en el momento en el que un profesional autorizado así lo solicita. De esta forma, no se agrupa ningún tipo de dato de salud ya que la única información centralizada son los vínculos a los sistemas de información que contienen dichos datos. Ésta es la alternativa seleccionada por Holanda para la creación de su National Switching Point, como a continuación veremos.
2.3.1. Holanda
Holanda es un país que cuenta con una población de 16.000.000 de habitantes, 9.000 médicos de familia trabajando en consultas independientes o pequeñas clínicas, 100 hospitales mayoritariamente privados pero sin ánimo de lucro 25.
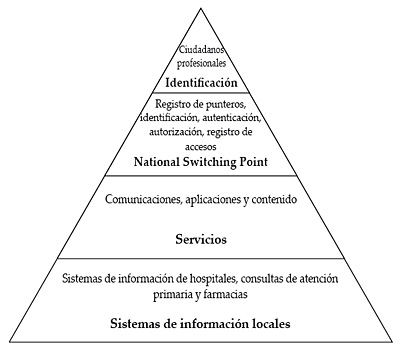
En Holanda la solución adoptada se basa en la creación de un punto nacional de intercambio de información National Switch Point 26 (NSP), la identificación única del ciudadano/paciente (BSN), identificación única del profesional de la salud (UZI), identificación de aseguradoras (3, UZOVI) y un número único que identifica cada sistema informático del sistema sanitario.
Figura 15. Arquitectura de servicios del NSP de Holanda
El NSP contiene un registro nacional de punteros que apuntan a los sistemas informáticos que contienen datos del paciente en el sistema sanitario, por lo tanto, no almacena datos de salud del ciudadano. Por otra parte, el NSP garantiza que la información es entregada a proveedores de servicios sanitarios autorizados para ello, registrando dichos accesos y asegurando que dispone de los permisos necesarios para ello. Igualmente, asegura que el paciente ha sido correctamente identificado y que la información viaja de forma segura siendo encriptada.
Desde el punto de vista de la arquitectura de la información, podríamos decir que se trata de un sistema distribuido, ya que los datos residen en los sistemas de información origen (sistemas informáticos de consultas de médicos de familia, sistemas de información hospitalarios y sistemas de gestión del punto de venta de farmacias). Dichos sistemas envían al NSP los punteros a los datos que contienen de forma que éste se mantiene actualizado por los propios sistemas origen de la información. La información, por tanto, es accedida en modo demanda: el usuario solicita los datos al sistema quien los busca allí donde se encuentran a través de los punteros registrados en el NSP. Por lo tanto, no se trata de un sistema de mensajería tal y como sucede en el modelo danés.
Esta arquitectura requiere la modificación de dichos sistemas para que puedan ser accedidos desde el exterior de una forma segura y se encuentren disponibles en un horario 24×7.
La historia de salud en Holanda podría ser definida como virtual, puesto que resulta de la agrupación de los datos de salud del ciudadano registrados en los diferentes sistemas de información de los centros sanitarios en los que es tratado. Esta historia de salud será construida de forma progresiva, componiéndose de una serie de módulos entre los que se encuentran el registro de tratamientos (medicación) y la historia resumida de salud 27. En el futuro incorporará otros aspectos tales como el acceso del ciudadano a sus datos de salud, datos de las pruebas de laboratorio, acceso a información relevante de salud desde urgencias y unidades móviles de urgencias, registros de diabetes, intercambio de imágenes de radiología, etc.
Figura 16. Modelo de historia de salud de Holanda
12 Diraya. Sistema Integrado de Gestión e Información para la Atención Sanitaria. Servicio Andaluz de Salud.
13 Jonathan B., Perlin, MD, PhD, MSHA; Robert, M., Kolodner, MD and Robert H. Roswell, MD. «The Veterans Health Administration: Quality, Value, Accountability, and Information as Transforming Strategies for Patient-Centered Care». The American Journal of Managed Care.
14 Steven, M. Asch, MD, MPH; Elizabeth, A., McGlynn, PhD, Mary, M., HogAn, PhD; Rodney, A., Hayward, MD; Paul Shekelle, MD, MPH; Lisa Rubenstein, MD; Joan Keesey, BA; John Adams, PhD; and Eve, A., Kerr, MD; MPH. Comparison of Quality of Care for Patients in the Veterans Health Administration and Patients in a National Sample. Annals of Internal Medicine.
15 Janet, M., Corrigan, Jill Eden, and Barbara, M., Smith, Editors. Leadership by Example: Coordinating Government, Roles in Improving Health Care Quality. Committee on Enhancing Federal Healthcare Quality Programs, National Academy Press.
16 VistA Software Alliance.
17 Phillip Longman. «The Best Care Anywhere». Washintong Monthly, Januart/February 2005.
18 Jonathan Edwards. Others Can Learn About Telemedicine From the Experience of the U.S. Department of Veterans Affairs. Gartner Group.
19 Denis Protti and Ib Johansen. «Further lessons from Denmark about computer systems in physician’s offices». Electronic Healthcare, vol. 2, n.°2.
20 Descriptive report on site study results: MedCom, Denmark-Danish Health Data Network (DHDN). TanJent, empirica, project team. Study on Economic Impact of eHealth: Developing an evidence-based context-adaptive method of evaluation for eHealth.
21 MedComIV, Status, plans and projects. MedCom-the Danish Healthcare Data Network/Dec. 2003/MC- S177.
22 sundheld.dk.
23 Jonathan Edwards. Connecting for Health: The Progress of England's Healthcare IT Program. Gartner Group.
24 René Spronk. The Spine, an English national programme.
25 Denis Protti y Coen Smit. «The Netherlands: Another European Country Where GP’s Have Been Using EMRs For Over Twenty Years». Healthcare Information Management & Communications Canada; vol. 20, n.°3, 2006.
26 eHealth strategy and implementation activities in the Netherlands. Hans Haveman, Ministry of Health, Welfare and Sport, Chris Flim, NICTIZ.
27 ICT in Dutch Health care, an international perspective. Ministry of Health, Welfare and Sport May 2006.



