Los GRDs se iniciaron en la Universidad de Yale y el responsable del mantenimiento fue inicialmente al HCFA (Health Care Financing Administration de EEUU), existiendo un contrato de mantenimiento a través de 3M (Health Systems International).
Los GRDs constituyen un sistema de clasificación de pacientes que permite relacionar los distintos tipos de pacientes tratados en un hospital (es decir, su casuística), con el coste que representa su asistencia. En la actualidad se utilizan tres versiones principales de GRDs.
Los GRDs básicos los utilizó inicialmente la HCFA de los EEUU para el pago de la atención hospitalaria de los beneficiarios de MEDICARE. Los All Patient GRDs (AP-GRDs) son una ampliación de los GRDs básicos, que permite describir a grupos de pacientes más amplios que los incluidos en MEDICARE, como, por ejemplo, a los pacientes pediátricos.
Los Grupos Relacionados por el Diagnóstico-Refinados (GRDR) incorporan a los AP-GRDs distintos grados de severidad, basándose en las complicaciones y comorbilidades.
El diseño y desarrollo de los GRDs comenzó a finales de los años sesenta en la Universidad de Yale. El motivo inicial por el cual se desarrollaron los GRDs era la creación de una estructura adecuada para analizar la calidad de la asistencia médica y la utilización de los servicios en el entorno hospitalario.
La primera aplicación a gran escala de los GRDs fue a finales de los años setenta en el Estado de Nueva Jersey. El Departamento de Sanidad del Estado de Nueva Jersey utilizó los GRDs como base para un sistema de pago prospectivo en el cual se reembolsaba a los hospitales una cantidad fija específica para cada GRD y por cada paciente tratado.
En 1982 la Tax Equity and Fiscal Responsability Act modificó la sección 223 sobre los límites de reembolso de gastos hospitalarios de MEDICARE para incluir una corrección según la casuística de los hospitales y basada en los GRDs. En 1983 el Congreso modificó la Social Security Act (Ley de Seguridad Social) para dar cabida a un sistema nacional de pago prospectivo a los hospitales, basado en los GRDs y para todos los pacientes de MEDICARE.
El primer conjunto operativo de GRDs se desarrolló en la Universidad de Yale a principio de los años setenta. El proceso de formación de los GRDs originales comenzó con la agrupación de todos los diagnósticos principales posibles en 23 categorías diagnósticas principales mutuamente excluyentes, llamadas Categorías Diagnósticas Mayores, CDM (Major Diagnostic Categories-MDC). En la tabla 2 se presenta el listado de los 25 CDM inicialmente configurados.
Tabla 2. Categorías Diagnósticas Mayores
|
Las CDM fueron establecidas por paneles de médicos como un primer paso para asegurar la coherencia clínica de los GRDs. Los diagnósticos de cada CDM corresponden a un único sistema orgánico o etiología y, en general, se asocian a una especialidad médica determinada. Por tanto, para mantener el requisito de la coherencia clínica, ningún GRD final podría contener pacientes de diferentes CDM.
En general, cada CDM fue concebida para que se correspondiera con un aparato o sistema orgánico principal (Sistema Respiratorio, Sistema Circulatorio, Sistema Digestivo), y no tanto con una etiología (por ejemplo, Neoplasias, Enfermedades Infecciosas). Se utilizó este enfoque puesto que la asistencia médica se organiza generalmente de acuerdo con el sistema orgánico afectado, más que por la etiología. Las enfermedades que implicaban a un sistema orgánico determinado y a una etiología concreta (por ejemplo, neoplasia maligna del riñón) se asignaban a la CDM correspondiente al órgano afectado.
Sin embargo, no todas las enfermedades o trastornos pueden ser asignados a una CDM relacionada con un sistema orgánico, por lo que se crearon varias CDM residuales (por ejemplo, Enfermedades Infecciosas Sistémicas, Enfermedades Mieloproliferativas y Neoplasias mal diferenciadas).
Una vez definidas las CDM, se evaluó cada una de ellas para identificar las características adicionales de los pacientes que podrían tener un efecto consistente en el consumo de recursos hospitalarios. Como la existencia de procedimientos quirúrgicos que precisaran el uso del quirófano tendría un efecto significativo sobre el tipo de recursos hospitalarios utilizados por el paciente (quirófano, sala de reanimación, anestesia), la mayoría de las CDM se dividieron inicialmente en grupos «médicos y quirúrgicos». La distinción médico-quirúrgica también es útil para definir la especialidad clínica implicada.
Los pacientes se consideraban como «quirúrgicos» si se les practicaba un procedimiento en el cual era necesario el uso del quirófano. Como los datos habitualmente disponibles de los pacientes no indican de forma precisa si un paciente ha estado en el quirófano, los pacientes quirúrgicos fueron identificados sobre la base de los procedimientos a que eran sometidos. Si a un paciente se le practicaba un procedimiento que habitualmente precisaba del uso de quirófano, ese paciente era clasificado como paciente quirúrgico.
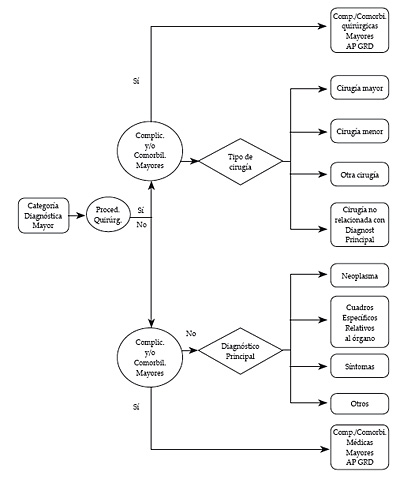
Una vez que cada CDM se había dividido en grupos médicos y quirúrgicos, los pacientes quirúrgicos se definían de forma más precisa basándose en el procedimiento quirúrgico concreto practicado, mientras que los pacientes médicos se definían con más exactitud según el diagnóstico principal por el que se les había ingresado en el hospital. La estructura general de una CDM típica lo muestra el diagrama de la figura 2 con su algoritmo de decisión.
Figura 2. Típica estructura de AP-GRD para una CDM con complicaciones
y comorbilidades mayores
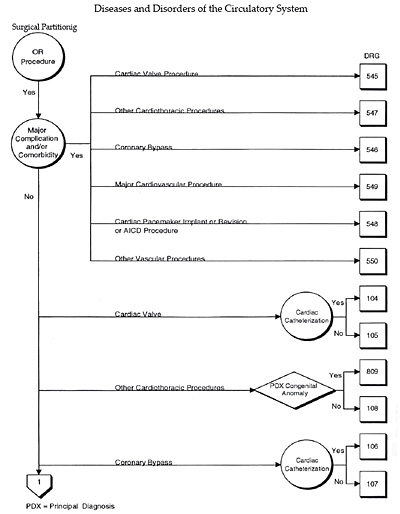
En la figura 3 se puede ver un esquema del algoritmo de decisión que se sigue en la asignación de los GRDs; en este caso GRDs quirúrgicos del CDM 5 (aparato cardiovascular). En la figura 4 algoritmo de decisión de los GRDs médicos. En general, para distinguir pacientes quirúrgicos se definieron grupos específicos de procedimientos quirúrgicos de acuerdo con la magnitud del procedimiento practicado. Como a un paciente se le pueden aplicar diversos procedimientos relacionados con su diagnóstico principal durante un determinado ingreso hospitalario, y como a un paciente sólo se le puede incluir en un único grupo quirúrgico, se establecieron los grupos quirúrgicos de cada CDM con un orden jerárquico. Los pacientes a los que se aplican diversos procedimientos se asignan al grupo quirúrgico más alto en esa jerarquía.
Figura 3. Major Diagnostic Category 5
De forma general, para los pacientes «médicos» se definieron grupos específicos de diagnósticos principales. Normalmente los grupos médicos en cada CDM incluyen un grupo para neoplasias, síntomas, y cuadros específicos relativos al sistema orgánico correspondiente.
Figura 4. Major Diagnostic Category 5.
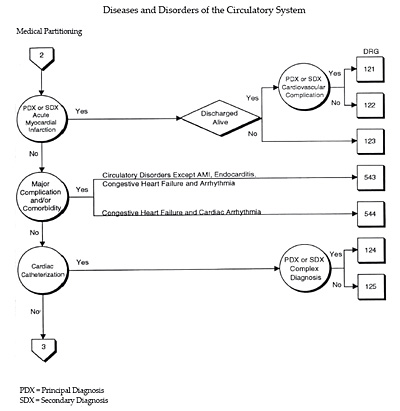
En cada CDM suele haber un grupo médico y otro quirúrgico denominados como «Otras enfermedades» y «Otros procedimientos quirúrgicos», respectivamente. Los grupos médicos y quirúrgicos denominados «Otros» no están tan claramente definidos desde un punto de vista clínico. Estos grupos incluyen diagnósticos o procedimientos que se dan con poca frecuencia o están clínicamente poco definidos. El grupo quirúrgico «Otros» incluye procedimientos quirúrgicos que, aunque poco frecuentes, cabría la posibilidad de que le fueran practicados a un paciente de la CDM correspondiente. Sin embargo, también hay pacientes a los que se aplican procedimientos quirúrgicos que no están en absoluto relacionados con la CDM a la que han sido asignados.
El proceso de definición de los grupos médicos y quirúrgicos en una CDM requiere que cada grupo médico o quirúrgico esté basado en algún principio organizativo. Ejemplos de principios organizativos son la anatomía, el enfoque quirúrgico, el enfoque diagnóstico, la patología, la etiología o el tratamiento. Para que un diagnóstico o procedimiento quirúrgico sea asignado a un grupo específico, es necesario que se corresponda con el principio organizativo de dicho grupo.
Una vez formados los grupos médicos y quirúrgicos de cada CDM, cada grupo de pacientes se evaluó para determinar si la existencia de «complicaciones», «comorbilidades» o la «edad» del paciente podrían afectar de forma consistente al consumo de recursos hospitalarios. Paneles de médicos clasificaron cada código de diagnóstico para determinar si su presencia como diagnóstico secundario sería considerada como una complicación o comorbilidad importantes. Éstas se definían como aquellos cuadros que al aparecer junto a un diagnóstico principal específico, podían prolongar al menos un día la estancia en el hospital en más del 75 por 100 de los casos. Se estudió cada grupo médico y quirúrgico por CDM para determinar si la presencia de comorbilidades o complicaciones importantes podrían afectar de forma consistente el consumo de recursos hospitalarios. La lista de complicaciones y comorbilidades es prácticamente la misma para todos los GRDs. Sin embargo, dependiendo del diagnóstico principal del paciente, algunos diagnósticos de la lista básica de complicaciones y comorbilidades pueden ser excluidos si están estrechamente relacionados con el diagnóstico principal. Además, en algunos casos, como en los pacientes con infarto agudo de miocardio, se utilizaron definiciones de complicaciones y comorbilidades especiales para la definición de GRDs.
La edad del paciente se utilizó en ocasiones para definir algunos GRDs. Los pacientes pediátricos (de 17 años o menos) se asignaron con frecuencia a GRDs distintos. La variable final utilizada en la definición de los GRDs fue la situación del paciente al alta. Se añadieron GRDs distintos para pacientes quemados y recién nacidos, si éstos eran trasladados a otra unidad de ingreso de pacientes agudos.
El proceso de formación de los GRDs es muy iterativo, en el que entran en juego una combinación de los resultados estadísticos de análisis numéricos junto con juicios clínicos. En cualquier momento del proceso de definición de los GRDs se encuentran a menudo varias características del paciente que pueden parecer importantes para la comprensión de su impacto en los recursos hospitalarios. La selección de las características del paciente a utilizar y el orden en que se utilizan es una tarea compleja en la que se examinan y valoran simultáneamente muchos factores. El resultado final de este proceso ha sido la formación de un amplio conjunto de GRDs que describen la gama completa de pacientes tratados en hospitales de agudos.
Las definiciones de los GRDs desarrolladas originariamente en Yale pretendían describir todos los tipos de pacientes tratados en un hospital de agudos. Por tanto, los GRDs englobaban tanto pacientes ancianos como recién nacidos, pacientes pediátricos y adultos. Con la puesta en marcha del sistema de pago prospectivo de MEDICARE (SPP) en octubre de 1983, la responsabilidad del mantenimiento y modificación de las definiciones de los GRDs pasó a ser responsabilidad de la HCFA. La división de Health Information Systems (antes Health Systems International) de 3M ha realizado todas las revisiones de las definiciones de los GRDs, y desarrollado el software y la documentación correspondiente bajo contrato con la Health Care Financing Administration.
El sector sanitario ha utilizado los GRDs para una gran variedad de aplicaciones. Los hospitales han utilizado los GRDs como base de sus sistemas de gestión internos. Programas de asistencia médica como MEDICAID y BLUE CROSS han utilizado los GRDs como base de sus sistemas de financiación. Las comisiones de estadística de los Estados federados han utilizado los GRDs como plataforma de los sistemas de información para el análisis comparativo a nivel nacional. La mayoría de estas aplicaciones han utilizado los GRDs aplicándolos a todo tipo de pacientes. Por tanto, la falta de actualización de los GRDs relativos a las patologías de los pacientes menores de 65 años constituía una seria limitación para la mayoría de las aplicaciones de los GRDs



